سندروم سروتونین: دلایل، علائم و درمان
سندروم سروتونین چیست؟
سندروم سروتونین یک وضعیت بالقوه کشنده است که توسط استفاده از داروهای سروتونرژیک ایجاد میشود. این وضعیت ممکن است نتیجه استفاده درمانی از داروها، تداخلات بین داروها یا مواد مخدر تفریحی، یا مصرف عمدی بیش از حد دارو باشد. علائم میتوانند از خفیف تا کشنده متغیر باشند و به طور کلاسیک شامل تغییر وضعیت ذهنی، اختلال عملکرد خودمختار و تحریک عصبی عضلانی میشوند.
آنچه در این مطلب می خوانید:
چندین معیار برای تشخیص بالینی این وضعیت وجود دارد، اما معیارهای هانتر به طور کلی به عنوان دقیقترین پذیرفته شدهاند. این فعالیت، فیزیولوژی پاتولوژیک، ارزیابی و مدیریت سندروم سروتونین را توصیف میکند و نقش تیم بینرشتهای در مراقبت از بیماران مبتلا را برجسته میسازد.
محتوای این مقاله:
- توصیف ارائه بالینی سندروم سروتونین.
- ارائه خلاصهای از معیارهای هانتر و نحوه استفاده از آنها برای تشخیص سندروم سروتونین.
- شرح گزینههای درمان و مدیریت موجود برای سندروم سروتونین.
- توضیح استراتژیهای تیم بینرشتهای برای بهبود هماهنگی و ارتباطات برای پیشرفت پروسه پیشگیری و مدیریت سندروم سروتونین و بهبود نتایج درمان بیماری.
سندروم سروتونین یک شرایط بالقوه تهدیدکننده زندگی است که توسط استفاده از داروهای سروتونرژیک ایجاد میشود. این ممکن است نتیجه استفاده از داروهای درمانی، تداخلات تصادفی بین داروها یا مواد مخدر تفریحی، یا مصرف عمدی بیش از حد باشد.
طبق منابع علمی، علائم سندروم سروتونین میتوانند از خفیف تا کشنده متغیر باشند و به طور کلاسیک شامل تغییر وضعیت ذهنی، اختلال عملکرد خودمختار و تحریک عصبی-عضلانی است.
چندین معیار برای تشخیص بالینی این وضعیت وجود دارد، اما معیارهای هانتر به طور کلی به عنوان دقیقترین پذیرفته شدهاند. تشخیص میتواند در بیمارانی که سابقه قرارگیری در معرض داروی سروتونرژیک به علاوه یکی یا بیشتر از موارد زیر را داشته باشند، انجام شود:
- کلونوس خودبهخودی
- کلونوس قابل القاء با بیقراری و تعریق
- کلونوس چشمی با بیقراری و تعریق
- لرز و هایپررفلکسیا
- هایپرتونی
- تب بالای ۳۸ درجه با کلونوس چشمی یا قابل القاء
مدیریت سندروم سروتونین شامل قطع فوری داروهای سروتونرژیک، هیدراتاسیون و مراقبتهای حمایتی برای مدیریت فشار خون، هایپرپیرکسیا و عوارض تنفسی و قلبی است.
آرامبخشی بهترین نتیجه را با بنزودیازپینها دارد. موارد مقاوم ممکن است به پادزهر، سیپروهپتادین، که باید به صورت خوراکی یا از طریق لوله معده داده شود، پاسخ دهند. اثربخشی سیپروهپتادین ثابت نشده است، اما گزارشهای متعددی نشان میدهند که استفاده از آن در بیمارانی که به آرامبخشی و مراقبتهای حمایتی پاسخ نمیدهند، مفید است.
علتشناسی سندروم سروتونین
سندروم سروتونین ممکن است به عنوان نتیجهای از استفاده از داروهای درمانی، تداخل دارویی، یا مصرف عمدی بیش از حد رخ دهد. داروهای متعددی میتوانند سمیت سروتونین را از طریق مکانیسمهای مختلف ایجاد کنند.
داروهایی مانند سیتالوپرام، اسکیتالوپرام، فلوکستین، پاروکستین، و سرترالین که جزء دسته مهارکنندههای بازجذب سروتونین هستند، بازجذب سروتونین را از شکاف سیناپسی به نورون پیشسیناپسی مهار میکنند.
داروهای دیگری نیز وجود دارند که بازجذب سروتونین را مهار میکنند، از جمله مپریدین، ترامادول، پنتازوسین، متوکلوپرامید، والپروات، کاربامازپین، دکسترومتورفان، و سیکلوبنزاپرین.
مدولاتورهای سروتونین، مانند ترازودون، و مهارکنندههای بازجذب دوپامین-نوراپینفرین، مانند بوپروپیون، نیز موجب افزایش در دسترس بودن سروتونین سیناپسی میشوند. داروهای ضد افسردگی سه حلقهای و علف چای سنت جان، که یک مکمل محبوب است، نیز بازجذب سروتونین را مهار میکنند.
مهارکنندههای مونوآمین اکسیداز (MAOIs) متابولیسم سروتونین را مهار کرده و معمولاً شدیدترین و طولانیترین موارد را تولید میکنند. MAOIs شامل فنلزین، ترانیلسیپرومین، ایزوکاربوکسازید، سلژیلین، آنتیبیوتیک لینزولید و متیلن بلو میشوند.
تریپتوفان، به عنوان یک مکمل یا منبع غذایی، تولید سروتونین را افزایش میدهد و میتواند به خصوص در بیمارانی که داروهای سروتونرژیک دیگر مصرف میکنند، به ویژه MAOIs، خطرناک باشد.
آمفتامینها، کوکائین، MDMA (اکستازی) و لوودوپا همگی موجب افزایش آزادسازی سروتونین میشوند.
سندروم سروتونین اغلب توسط افزودن یک یا چند دارو به بیمارانی که قبلاً با یک عامل سروتونرژیک پایدار بودند، بروز میکند. با توجه به تعداد زیاد داروهایی که میتوانند سندروم سروتونین را ایجاد کنند، مهم است که ارائهدهندگان خدمات درمانی هنگام افزودن داروهای جدید تاریخچه دقیق دارویی را بررسی کنند.
اپیدمیولوژی
شیوع واقعی سندروم سروتونین نامشخص است، عمدتاً به این دلیل که موارد خفیف اغلب نادیده گرفته شده یا کنار گذاشته میشوند. حتی موارد جدیتر نیز اغلب به دلایل دیگر نسبت داده میشوند.
هیچ آزمایش تأییدی یا یافتههای آزمایشگاهی خاصی وجود ندارد و این سندروم دامنه وسیعی از شدت را دارد که از کمتر قابل تشخیص تا کشنده متغیر است. سندروم سروتونین در تمام گروههای سنی رخ میدهد و با افزایش استفاده از عوامل سروتونرژیک، شیوع آن نیز در حال افزایش است.
داروهای مهارکنندههای بازجذب سروتونین (SSRIs) رایجترین دسته داروهایی هستند که در ایجاد سندروم سروتونین دخیل شناخته میشوند، به دلیل استفاده گسترده از آنها.
فیزیوپاتولوژی
سروتونین یا ۵-هیدروکسی تریپتامین (۵-HT)، یک نوروترانسمیتر مونوآمین است که بیوشیمیایی از تریپتوفان تولید میشود. سروتونین عمدتاً در دستگاه گوارش، سیستم عصبی مرکزی و پلاکتها یافت میشود. این ماده در کبد توسط مونوآمین اکسیداز متابولیزه میشود.
سروتونین بر توجه، خلق و خو، اشتها و خواب تأثیر میگذارد و همچنین برخی از عملکردهای شناختی را تنظیم میکند، که این ویژگیها باعث شده تنظیم سروتونین به مکانیزم عمل مشترک بسیاری از داروهای ضدافسردگی تبدیل شود.
سروتونین همچنین تنظیم حرارت بدن را انجام میدهد و به تجمع پلاکتها، انقباض رحم، تنگی برونشها، تنگی عروق و حرکت دستگاه گوارش کمک میکند. تحریک گیرندههای پسسیناپسی ۵-HT1A و ۵-HT2A توسط یک یا ترکیبی از داروها، سندروم سروتونین را ایجاد میکند
سابقه و معاینه فیزیکی
سندروم سروتونین بر پایه بالینی تشخیص داده میشود و نیاز به بررسی دقیق داروها و یک معاینه فیزیکی دقیق دارد. علائم معمولاً پس از قرار گرفتن در معرض داروی محرک به سرعت توسعه مییابند: ۳۰٪ ظرف یک ساعت، ۶۰٪ ظرف ۶ ساعت، و تقریباً تمام بیماران با توکسیسیته علائم را ظرف ۲۴ ساعت از قرار گرفتن در معرض نشان میدهند.
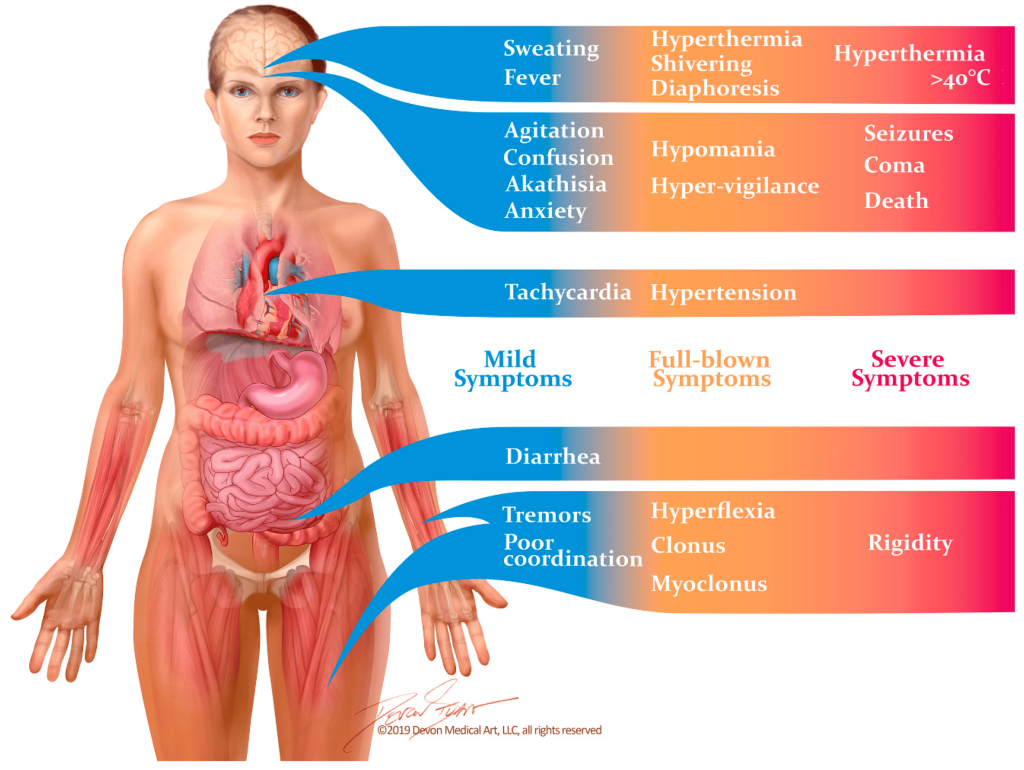
طیف ممکن است از لرزههای بالکنی نامحسوس تا هیپرترمیا و شوک تهدید کننده زندگی متغیر باشد. نشانهها و علائم شامل بیقراری، اضطراب، بیتابی، گیجی، تعریق، هیپرترمیا، تاکیکاردی، تهوع، استفراغ، لرز، سفتی عضلات، هایپررفلکسیا، میوکلونوس، مردمکهای گشاد، کلونوس چشمی، غشاهای مخاطی خشک، پوست قرمز، افزایش صدای رودهها و نشانه بابینسکی دوطرفه است.
کلونوس و هایپررفلکسیا به خصوص متداول هستند. یافتههای نوروماسکولار معمولاً در اندامهای تحتانی بیشتر قابل توجه هستند. در مقایسه با سندروم خبیث نورولپتیک، بیماران مبتلا به سندروم سروتونین احتمال بیشتری دارد که علائم گوارشی و کلونوس را داشته باشند.
چندین معیار برای تشخیص وجود دارد: معیارهای استرنباخ، رادومسکی، و هانتر. آزمون هانتر به عنوان دقیقترین پذیرفته شده است، اما این معیارها خاص برای بیماران با اوردوز SSRI طراحی شدهاند، نه سندروم سروتونین ناشی از سایر عوامل؛ بنابراین، ممکن است بیماری را در بیماران با علائم خفیف نشان ندهد.
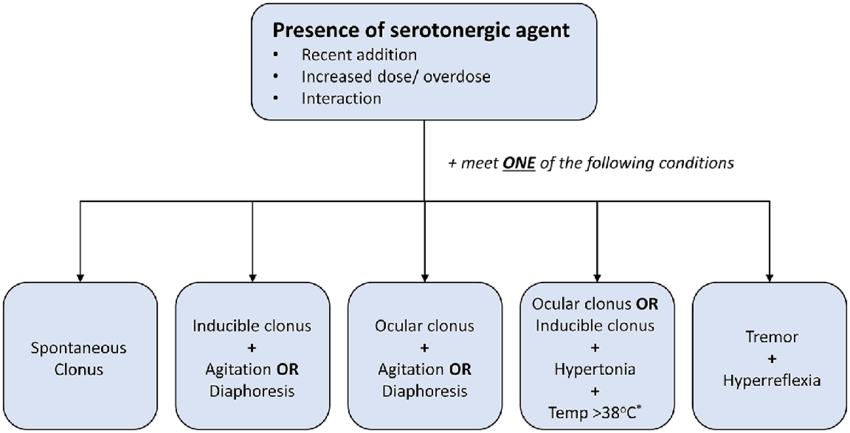
معیارهای هانتر
سابقه قرار گرفتن در معرض داروی سروتونرژیک به علاوه یک یا چند مورد از موارد زیر: کلونوس خودبهخودی کلونوس القایی با بیقراری و تعریق کلونوس چشمی با بیقراری و تعریق لرز و هایپررفلکسیا هایپرتونیا دمای بالاتر از ۳۸ درجه سلسیوس با کلونوس چشمی یا القایی
ارزیابی
برخی از آزمایشها میتوانند در تشخیص سندروم سروتونین و انجام تشخیص تفریقی به ما کمک کنند، از جمله آزمایشهای شمارش کامل خون، الکترولیتها، کراتینین و BUN، کراتین فسفوکیناز، آنزیمهای کبدی، مطالعات انعقادی، آزمایش ادرار، غربالگری دارویی، تصویربرداری عصبی، و پانکچر کمری.
هیچ آزمایش آزمایشگاهی به تنهایی تشخیص را تأیید نمیکند، اما ممکن است بیماران دارای لکوسیتوز، افزایش کراتین فسفوکیناز و کاهش بیکربنات سرم باشند. بیماران ممکن است دچار نوسان فشار خون، ضربان قلب و آریتمیهای قلبی، پراکندگی داخل عروقی انعقاد، رابدومیولیز، نارسایی کلیه، اسیدوز متابولیک، میوگلوبینوریا و نارسایی تنفسی شوند.
مدیریت و درمان سندروم سروتونین
بیشتر موارد سندروم سروتونین خفیف هستند و با قطع داروی مسبب به تنهایی حل میشوند. پس از توقف مصرف همه داروهای سروتونرژیک، درمان عمدتاً پشتیبانیکننده است و هدف آن جلوگیری از عوارض است.
بیماران معمولاً به آرامبخشی نیاز دارند که با بنزودیازپینها بهتر انجام میشود. باید از داروهای ضدروانپریشی به دلیل خواص ضدکولینرژیک آنها، که میتواند تعریق و تبخیر حرارت را مهار کند، پرهیز شود. علائم حیاتی باید با مایعات وریدی (IV) و اقدامات خنککننده نرمال شوند.
استفاده از داروهای ضد تب مانند استامینوفن مؤثر نیست زیرا فعالیت عضلانی افزایش یافته در سندروم سروتونین باعث هایپرترمی میشود. هایپرترمی شدید ممکن است به آرامبخشی، فلجسازی و دستگاه تهویه مکانیکی نیاز داشته باشد.
ناپایداری خودمختار ممکن است نیاز به داروهای ضد فشار خون یا وازوپرسورها داشته باشد، بسته به نشانههای بیمار، و ممکن است بسیار ناپایدار و دشوار در مدیریت باشد.
استفاده از عوامل کوتاهمدت مانند اسمولول توصیه میشود اگر نیاز به ضد فشار خون باشد. بیشتر موارد با هیپوتنشن میتوانند فقط با مایعات IV مدیریت شوند، اما در موارد مقاوم، ترجیح داده میشود از سمپاتومیمتیکهای مستقیم مانند فنیلفرین، نوراپی نفرین و اپی نفرین استفاده شود.
سیپروهپتادین یک آنتاگونیست گیرنده هیستامین-۱ با خواص آنتاگونیستی غیراختصاصی ۵-HT1A و ۵-HT2A است. با وجود اینکه شواهد قوی برای پشتیبانی از استفاده آن وجود ندارد، به طور گستردهای به عنوان یک پادزهر برای سندروم سروتونین استفاده میشود.
عوارض جانبی ممکن است شامل خوابآلودگی، که ممکن است مطلوب باشد، و هیپوتنشن باشد، که در بیشتر موارد به مایعات IV پاسخ میدهد. دوز اولیه معمول ۱۲ میلیگرم است، سپس هر دو ساعت ۲ میلیگرم اضافی تا زمانی که علائم ادامه دارند. با بهبود بیمار، معمولاً سیپروهپتادین با دوز ۸ میلیگرم هر ۶ ساعت تا زمان برطرف شدن علائم ادامه مییابد.
بیماران با علائم حیاتی غیرعادی نیاز به بستری شدن در محیط نظارتشده دارند و موارد شدید نیازمند مراقبتهای واحد مراقبتهای ویژه هستند
تشخیص افتراقی موارد خفیف سندروم سروتونین، با نشانههای ظریفی مانند لرز یا بیقراری، غالباً کاملاً نادیده گرفته میشوند یا به اضطراب یا بیماری روانی زمینهای نسبت داده میشوند. وقتی علائم گوارشی وجود دارند، اغلب این علائم به مسمومیت غذایی یا آنفلوآنزا نسبت داده میشوند.
موارد جدی بسیاری از ویژگیهای مشترکی با سندروم خبیث نورولپتیک (NMS)، هایپرترمی خبیث، سمیت آنتیکولینرژیک، سمیت سمپاتومیمتیک، یا علل عفونی مانند مننژیت یا آنسفالیت دارند. NMS میتواند باعث بیاختیاری ادرار شود. بررسی دقیق سابقه دارویی و آزمایشات تشخیصی به مشخص کردن علت کمک خواهد کرد.
پیشآگهی
بیشتر موارد سندروم سروتونین ظرف ۲۴ تا ۷۲ ساعت پس از شناسایی و درمان با حذف عامل ایجادکننده و مراقبتهای حمایتی مناسب بدون عوارض به طور کامل برطرف میشوند.
بیمارانی که ۶ تا ۸ ساعت پس از مصرف بیش از حد دارو بدون علامت باقی میمانند، احتمال بروز سمیت قابل توجه در آنها کم است. داروهای مهارکننده بازجذب سروتونین (SSRIs) به ندرت با مرگ، حتی در موارد مصرف بیش از حد، هنگامی که به تنهایی استفاده میشوند، مرتبط هستند.
اکثر مرگهای مرتبط با SSRIs به دلیل مصرف همزمان با دیگر داروها است. وقتی مرگ رخ میدهد، معمولاً در ۲۴ ساعت اول اتفاق میافتد و احتمال آن در بیمارانی که از داروهای مهارکننده مونوآمین اکسیداز (MAOIs) استفاده میکنند بیشتر است.
عوارض سندروم سروتونین
همانطور که قبلاً اشاره شد، عوارض میتوانند کشنده باشند، به همین دلیل بسیار مهم است که هنگام بروز حتی کوچکترین شک و شبههای، برای سندروم سروتونین ارزیابی انجام شود.
پیشگیری و آموزش بیمار پزشکان باید هنگام تجویز داروهای سروتونرژیک هوشیار باشند. عواملی که بیشترین شهرت را برای بروز چنین بحرانهایی دارند، اغلب دستهای از مهارکنندههای مونوآمین اکسیداز (MAO-Is) هستند، بهخصوص هنگام استفاده بهعنوان استراتژیهای تقویتی. تا زمانی که پزشک آگاه باشد و بیمار را برای شناسایی نشانههای اولیه این پدیده آموزش دهد، خطرات به حداقل میرسند.
پیشبرد نتایج تیم درمانی در سندروم سروتونین
سندروم سروتونین به بهترین شکل توسط یک تیم بینرشتهای مدیریت میشود که شامل داروسازی، ترجیحاً با آموزشهای تخصصی در زمینه سمشناسی، و یک سمشناس بالینی میباشد. از آنجایی که بسیاری از موارد مرتبط با داروها هستند، پزشک و داروساز باید از تعاملات دارویی احتمالی آگاه باشند.
سندروم سروتونین ناشی از دارو معمولاً خفیف است و به طور خودبهخود برطرف میشود اما بهتر است از ابتدا از بروز اختلال جلوگیری شود. مواردی که تشخیص داده و مدیریت میشوند، نتیجه خوبی خواهند داشت.
هنگام تجویز داروی جدید، پزشک باید از داروساز بخواهد که تطبیق دارویی دقیقی انجام دهد تا تعاملات و اثرات افزایشی را بررسی کند. پرستاری باید نسبت به نشانههای سندروم سروتونین هوشیار باشد و هرگونه نگرانی را بلافاصله به نویسنده دستور پزشکی گزارش دهد تا بلافاصله مداخله انجام شود.
رویکرد بینرشتهای شامل پزشکان، داروسازان و سمشناسان، با کمک پرستاری در نظارت و آموزش خانواده، به بهترین نتایج منجر خواهد شد